
Aspalditik ezagutzen dira giza papilomabirusak eragindako gaixotasunak. Lehenik eta behin, mota guztietako garatxoak dira, planetako seigarren pertsona bakoitzak jasaten dituena. Hala ere, patogenoak berak azken 30-40 urteetan soilik erakarri du zientzialarien arreta. Giza papilomabirusen taldea (Human papillomavirus - HPV) espezie bereizi gisa identifikatu zen 1971n. Harrezkero, zientzialariek HPV motak sailkatu eta patologia askorekin duten harremana finkatu dute, baina ikerketak aurrera jarraitzen du. Aldi berean, medikuak birus maltzur honi aurre egiteko modu eraginkorragoak bilatzen ari dira.
Zer da HPV
Giza papilomabirusa DNA duten eta azala eta muki-mintzak osatzen dituzten epitelio-zelulekiko afinitatea duten birus talde handi bat da. Gaur egun, 170 birus mota inguru aurkitu dira, eta 60 inguru ondo aztertu dira.
Papilomabirus batzuk arriskutsuak dira beren jarduera onkogenikoarengatik, hau da, tumore gaiztoak sortzeko arriskua areagotzen dute. 1980ko hamarkadaz geroztik, giza papilomabirusaren infekzioak adenokartzinomaren eta zelula ezkamotsuen umetoki-lepoko minbiziaren garapenean (bigarren tumore mota askoz ohikoagoa da). Kasuen %99an, onkologia duten pazienteei HPV infekzioa eta birusak berariaz eraldatutako zelulak diagnostikatzen zaizkie.
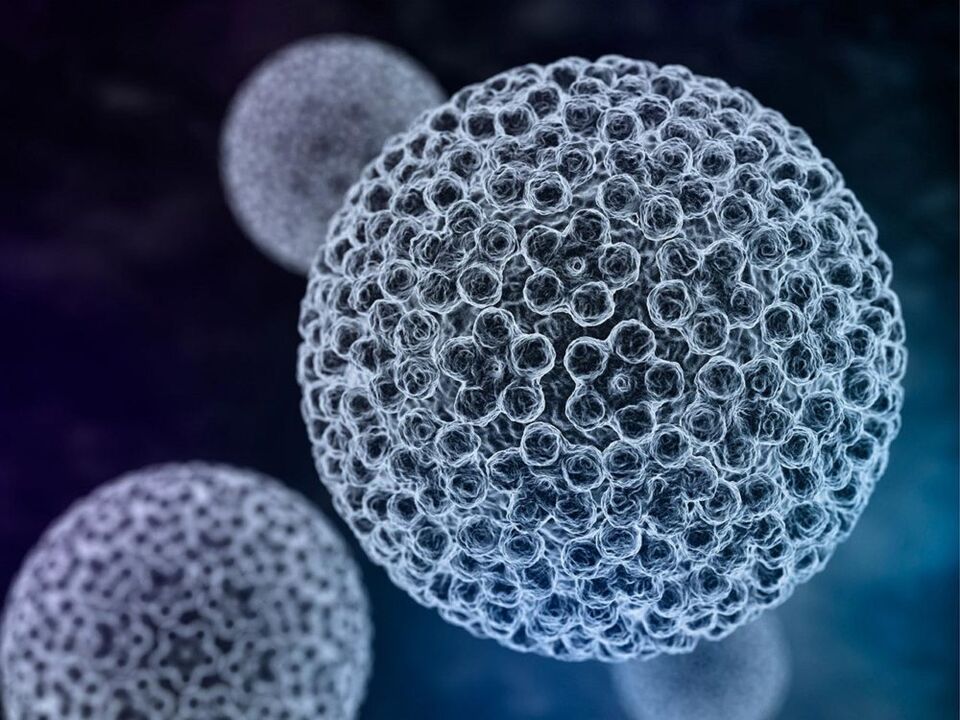
Papiloma birusak epitelio zelulak inbaditzen ditu. Genoman sartu ondoren, erreplikazioa (birusaren DNAren ugalketa) hasten da. Kasu honetan, zelulak modu atipikoan banatzen dira, eta haien egitura aldatzen da, analisi zitologikoa eginez gero ikus daiteke.
Papiloma birusa epitelioaren aldaketa zehatzetan agertzen da:
- gorputzaren larruazalean (garatxo vulgar eta lauak, papilomak);
- organo genitalen epidermisan eta muki-mintzetan (garatxo genitalak, papulosi bowenoidea, zerbikal neoplasia, minbizia);
- beste organo batzuen muki-mintzetan (aho-barrunbea, laringea, maskuria, ondestea, bronkioak, etab. ).
Lehenengo taldeko aldaketak birus ez-onkogenoek eragiten dituzte. Desatseginak dira, baina ez arriskutsuak. Hirugarren agerpenen multzoa atipikotzat hartzen da eta nahiko gutxitan erregistratzen da.
Birus mota guztiak hiru taldetan banatzen dira:
- arrisku onkogeno baxuarekin (3, 6, 11, 13, 32, 40, 41, 43, 44, 51, 61);
- arrisku moderatua (30, 35, 45, 52, 56);
- arrisku handian (16, 18, 31, 33, 39, 59, 64).
6 eta 11 mota arruntek garatxo anogenital anitz eta zerbikal neoplasia arina eragiten dute. Haurdun dagoen emakume batean detektatzeak arreta eskatzen du, jaioberrian laringe-papilomatosia garatzeko arriskua baitago, erditzean amaren muki-mintzekin kontaktuan egotean. Hori dela eta, haurdunaldia planifikatzerakoan, emakumeek eta gizonek HPV proba bat egin behar dute.
Analisien emaitzetan hirugarren taldeko birusak detektatzeak arreta berezia eskatzen du, ehunen endekapen arriskua handia baita eta pazienteak diagnostiko aurreratuak behar dituelako.
Infekzio-metodoak
Infekzio bide ohikoena sexua da. Ia sexu-aktiboak diren heldu guztiei HPV diagnostikatzen zaie. Hala ere, gehienetan infekzioa iragankorra da - gorputzak aurre egiten dio eta urte eta erdi igaro ondoren ez da birusa detektatzen probetan. Noizean behin bakarrik eragiten du VPH-k agerpen kliniko txikiak eta, kasu arraroetan, minbizia, infekzioa igaro eta urte askotara garatzen dena (10-15).
Beste infekzio bide batzuk:
- Kontaktua- ukimenaren bidez. Horrela garatxoz kutsatu zaitezke;
- Etxekoak.Birusa bideragarria izaten jarraitzen du denbora batez kanpoko ingurunean. Infekzioa posible da bainuetxean, igerilekuan eta beste leku publiko batzuetan. Patogenoa larruazaleko mikrokalteen bidez sartzen da.
- Bertikala.Erditzean amatik haurra transmititu daiteke birusa. Kasu honetan, noizean behin jaioberriak laringearen eta goiko arnas aparatuko papilomatosia garatzen du. Zenbait kasutan, haurrari garatxo genitalen eraginpean dago.
- Autoinfekzioa.Giza papilomabirusaren infekzioa (PVI) gorputz osoan zehar heda daiteke leku batetik bestera, adibidez, garatxoak bizarra eginez edo urratuz.
Infekzioaren garapenaren faseak
Infekzioaren ondoren, ezkutuko fasea hasten da - latentea edo PVI-ren garraioa. Aldi berean, birusa inaktiboa da, ez da klinikoki agertzen eta ez da azterketa zitologiko eta histologikoan detektatzen, ez baitu bere kopiak erreproduzitzen eta ez baitu ehun epitelial aldatzen. Hala ere, bere DNA detektatu daiteke PCR analisiaren bidez.
Garrantzitsua!
Ez da batere beharrezkoa ezkutuko fasea gaixotasun bilakatzea. Agian pertsona bera eramaile bat baino ez da geratuko, eta ez du agerpen klinikorik izango.
Bigarren fasean (azpiklinikoan), ehunen aldaketak hasi dira dagoeneko, baina baliteke oraindik gutxienekoa izatea eta pertsonari ez molestatzea. Dena den, analisi zitologikoa egiterakoan, zelula atipikoak antzematen dira, eta aztertzean, kondiloma bakarrak edo papiloma txikiak ikus daitezke.
Hirugarren etapa klinikoa da (manifestatua). Sintomak nabarmenak dira eta gaixotasunak tratamendua behar du. Sarritan, PVI modu latentean edo subklinikoki gertatzen da, eta seinale agerikoak agertzen dira faktore probokatzaileen eraginpean.
Laugarren etapa (mutagenesia) PVIren ondorio tristea da. Tarte horretan, zelulak gaizto bihurtzen dira eta kartzinoma hazten hasten da.
Papilomabirusa aktibatzeko arrazoiak
PVI infekzioa oso erraz gertatzen da, baina giza sistema immunologikoak ondo egiten dio aurre, eta askotan birusa bere kabuz desagertzen da. Aldian behin okerrera egiten duen eta gorputzetik irteten ez den infekzio iraunkor batek erantzun immune gutxitzearen seinale da.
Faktore hauek laguntzen dute horretan:
- Adina. Heldu osasuntsuek PVI jasateko aukera gutxiago dute. Sarriago - haurrak, nerabeak eta adinekoak;
- Gorputza ahultzen duten epe luzeko gaixotasun kronikoak;
- Patologia endokrinoak (diabetes mellitus, tiroideo gaixotasuna) eta gorabehera hormonalak (haurdunaldia, menopausia);
- Etengabeko estresa, estres psiko-emozional luzea;
- Elikadura txarra, dieta zorrotzak, bitamina, mineral eta proteina osoa falta;
- Nutrizio obesitate larria eta bizimodu sedentarioa;
- Immunitate-sistema kentzen duten botikak hartzea, erradiazioaren esposizioa, kimioterapia;
- Lehen eta bigarren mailako immunoeskasiak, GIBa;
- Sexu-jarduera 16 urte baino lehen agertzea eta harreman intimo bereizi gabeak;
- Sexu-transmisiozko beste infekzio batzuekin batera infekzioa;
- Trápaga kanalaren muki-mintzetan kalte mekanikoa eragiten duten prozedura ginekologikoak (abortua, curettagea, espiral baten instalazioa, etab. ).
PVIren inkubazio-aldia oso aldakorra da. Patogenoa egoera latente eta inaktibo batean egon daiteke denbora luzez (3 astetik hainbat urtetara), beraz, ezinezkoa da infekzioaren denbora eta inguruabarrak zehaztasunez zehaztea. Pertsona bat hainbat birus motarekin kutsatu daiteke aldi berean eta etengabe berriro kutsatu daiteke, adibidez, sexu-bikote batetik.
HPVren diagnostikoa
Diagnostikoko lehen fasea medikuaren azterketa eta anamnesia biltzea da beti. Emakumeak ginekologo batek aztertzen ditu, gizonezkoak urologo edo dermatovenerologo batek. Gara genital exofitikoak detektatzen direnean, diagnostikoa begi-bistakoa da, neoplasia hauek PVIren ezaugarriak baino ez baitira.
Azido azetikoa proba
Gaixotasuna fase subkliniko batean badago, baliteke kondiloma txikiak ez izatea bisualki. Hori dela eta, proba bat egiten da azido azetikoarekin - harekin tratatu ondoren, hazkuntza berriak zuri bihurtzen dira eta azaleraren atzealdean nabarmentzen dira.
Gauza bera gertatzen da umetokiko muki-mintzarekin (kolposkopiaren bidez aztertuta) - eremu zurien identifikazioak leku honetan epitelioa aldatzen dela adierazten du. Gainazal horretatik lohi zitologikoa egiten da edo biopsia egiten da.
Azido azetikoaren proba positiboa bada, sei hilabeteren buruan behaketa eta kontrola behar dira, gaixotasunak aurrera egin dezakeelako. Bestalde, birusa ezkutuan egon daiteke, orduan agerpenak desagertuko dira.
Schiller proba
Kolposkopia hedatu baten barruan egiten da, azido azetikoaren proba baten ondoren. Kasu honetan, aldez aurretik ozpinarekin tratatutako oihal-eremuak glizerinako iodo-soluzio batekin tindatzen dira. Zelula normalek disoluzio hau xurgatzen dute eta uniformeki marroi bihurtzen dira. Zelula atipikoetan, glukogenoaren metaketa prozesuak eten egiten dira eta ez dute disoluzioa xurgatzen. Mosaikoen tindaketa gertatzen da, bere ezaugarriek diagnostikoa iradokitzen dute.
Lohitu zitologikoa
Bestela, PAP proba deitzen zaio bere asmatzailearen izenari, Papanikolaou mediku greziarrari. Proba egiteko, lepo-lepoko muki-mintzetik (gizonetan uretra) arraspa bat hartzen da, analisirako zelula epitelialak lortzeko. Biomateriala beirazko diapositiba batean aplikatzen da, alkoholarekin finkatu, zikindu eta mikroskopioan aztertzen da.

Emaitzen interpretazioa mediku batek egiten du, beste datu batzuk ere kontuan hartzen baitira: zitologiaren emaitzak, PCR analisiak, beste infekzio batzuen probak, baginan hantura egotea, etab. 1-2 klaseko emaitza. negatibotzat jotzen da, hau da, ez da birusak eragindako aldaketa morfologikorik detektatu .
3. gradurako, azterketa-metodo osagarriak agintzen dira, baina 4. eta 5. kalifikazioak III graduko neoplasia edo minbiziaren seinale posibleak dira.
PCR analisia
Proba oso sentikorra, zelula epitelialetan DNA birikoaren presentzia detektatzen duena. Azterketa analisi zitologikorako hartu zen biomaterial berarekin egin daiteke. Polimerasaren kate-erreakzioa gailu berezi batean egiten da, non aurrez zehaztutako gene-sekuentzia bat askotan kopiatzen den.
PCR metodoa sexu-transmisiozko ezkutuko infekzioak detektatzeko erabiltzen da, horien artean HPV barne, beraz, baheketa azterketa baten barruan erabiltzen da. Gara genitalak sarritan gertatzen dira beste gaixotasun beneroen atzealdean. PCR emaitza positiboak lortzen badira, diagnostiko sakonak behar dira.
DNA proba hain zehatza denez, haren erabilerak gehiegizko diagnostikoa dakar askotan. Azken finean, birus baten DNA hautemateak ez du esan nahi pertsona bat gaixo dagoenik. Baliteke bere kabuz desagertuko den infekzio berri bat izatea.
Hori dela eta, PCR proba hedatu egiten da - analisi kuantitatiboa egiten da ehunetan patogenoaren kontzentrazioa ezagutzeko, hau da, karga birikoa (emaitzetan lg hizkiekin adierazita). Aldi berean, genotipizazioa egiten da patogeno mota zehatza zehazteko. Tentsio onkogenikoak aurkitzen badira, 3-6 hilabeteren buruan kontrol-probak agintzen dira.
Digene proba
Metodo hau baheketa da (lehen mailakoa, hasierako diagnostikoa egiteko egiten dena). Ehunetan ere DNA birikoa detektatzen du. Kasu honetan, birusen onkogenizitatea eta haien kopurua kolektiboki zehazten dira. Digene proba frotis zitologiko batekin konbinatuta gaur egun herrialde garatu askotan onartutako estandarra da HPV infekzio klinikoki esanguratsua eta minbizia izateko arriskua identifikatzeko.

Azterketa histologikoa
Diagnostiko metodo aurreratua da. Emakume bati agintzen zaio baheketa emaitza positiboak lortzen direnean: analisi zitologikoak 3-4-5 zelula klase bat erakutsi zuen. Biopsiaren ondorioz lortutako ehun zati bat mikroskopioan aztertzen da.
Azterketak birusak berariaz eraldatutako zelulak identifikatzea ahalbidetzen digu: koilozitoak eta diskeratozitoak, baita gaiztoen zantzuak dituzten zelulak ere. Hortaz, histologiak neoplasia maila zehaztea eta minbizia lehen faseetan identifikatzea ahalbidetzen du, arrakastaz tratatu daitekeenean.
Zenbait kasutan, larruazaleko eta muki-mintzetan dauden neoplasmetatik hartutako ehunak analisi histologikoak egitera aurkezten dira, haien izaerari eta kalitate onari buruzko zalantzak egonez gero.
PVI tratamendua
PVI-ren ezkutuko fasean, ez da tratamendurik behar. Detektaturiko infekzioa denboran zehar behatzeko arrazoi bat baino ez da bihurtzen. Azpimarratzekoa da ezinezkoa dela gorputzean birusa botikekin hiltzea, zelulen barruan errepikatzen baita.
Kutsatutako pertsona bati honako hau gomendatzen zaio:
- immunitatea murrizten duten faktoreak saihestu, bitaminak hartu;
- sexu-transmisiozko infekzio bateragarrietatik berreskuratu, halakorik hautematen bada, ez gaixotasun kronikorik garatu;
- bizimodu osasuntsua eraman, ohitura txarrak utzi;
- bizi sexu-bizitza iraunkor eta konfiantzazko bikote batekin.
Giza papilomabirusaren tratamendua agerpen subklinikoen fasean hasten da. Fase honetan kontserbadorea da. Terapia immunomodulatzailea agintzen da normalean. Horretarako, giza interferoiaren prestakinak edo haren induzitzaileak erabiltzen dira.
Inmunomodulador ez-espezifikoak ere eraginkorrak dira HPVren aurka. Birusen aurkako sendagaiak erabiltzen dira.
Medikuek sarritan tokiko sendagaiak errezetatzen dituzte aldi berean: ukenduak, gelak eta kremak.
Garrantzitsua!
Tratamendu immunomodulatzailea medikuak soilik agindutakoa da immunograma baten emaitzetan oinarrituta; botikak kontrolik gabe erabiltzeak kontrako emaitza ekar dezake: sistema immunologikoaren funtzionamendu okerra.
Hirugarren fasean, tratamendu-erregimenean metodo erradikalak sartzen dira. Garru genitalak, papilomak eta garatxoak ken ditzakezu metodo hauek erabiliz:
- kentze kimikoa sendagai kauterizatzaileekin;
- irrati-labana;
- elektrokoagulazioa;
- laser suntsipena;
- kriodestrukzioa.
Metodo berdinak erabiltzen dira cervix-eko patologia onberak tratatzeko.
Ehunaren kenketa kirurgikoa diagnostikatu den minbizia diagnostikatuta dago. Kasu honetan, emakumea onkologo batek tratatu eta behatzen du.
PVI sarritan sexu-transmisiozko beste infekzio batzuekin konbinatzen denez, antibacterial, antiinflamatorio eta bestelako sendagaiak preskriba daitezke.
Gara arruntak etxean kendu daitezke farmazietan saltzen diren agente momifikatzaileak erabiliz.
Tratamenduaren pronostikoa
Birusa gorputzean betirako geratzen dela eta sendatzea ezinezkoa dela uste denaren aurka, medikuek pronostiko onak ematen dituzte. Normalean, terapia-ikastaro baten ondoren, banaka garatzen dena, birusaren onkogenizitatea eta gaixotasun bateragarriak kontuan hartuta, infekzioa atzera egiten da.
Berrizketak gertatzen dira, baina nahiko arraroak dira tratamendua eteten ez bada. Batzuek errepikapen bat jasaten dute, batzuetan hainbat, baina laburragoak eta ahulagoak. Etengabeko larriagotzeak GIB infekzioaren edo gaixotasun kroniko larrien ondorioz immunitatearen beherakada luzea duten pertsonentzat soilik izaten dira.
PVIren prebentzioa
Prebentzio neurriak orokor eta espezifikoetan banatzen dira. Infekzioa saihesteko gomendio orokorrak:
- antisorgailu metodoak erabili;
- ohiko bikote batekin sexu harremanak izatea;
- ez hasi sexu-jarduera 18 urte baino lehen, nerabeengan sistema immunologikoa oraindik guztiz osatuta ez dagoelako;
- Saihestu haurdunaldiaren eten artifiziala.

Prebentzio metodo zehatz bakarra dago orain arte: txertoa. Gaur egun, birusaren 6, 11, 16 eta 18 motaren aurkako txertoa jartzea posible da. Txertaketa hiru fasetan egiten da; hobe da txertoa nerabezaroan hastea - 9-10 urte bitartekoa.
Pazienteen iritziak
- «Kondilomak nituen, ez nituen ezagutzen», esan zuen ginekologoak azterketaren ostean. Berehala galdetu nion ea ezabatuko genuen, onartu nuen. Orduan, niri eta nire senarrari birusen aurkako sendagai bat hartzeko agindu zidan. Garesti, baina erabaki genuen: tratamendua amaierara arte egitea. Bainuak ere egin nituen kamamilarekin, hariarekin eta kalendularekin. Orain dena garbi egon da bi urtez».
- «Medikuek jarrera desberdinak dituzte tratamenduarekiko. 1. mailako displasia eta HPV 18 mota diagnostikatu zidaten. Mediku batek esan zidan: kauterizatu, bestela gero minbizia egongo da. Beste batek esan zuen ez dagoela ezer tratatu behar 30 urte baino lehen, batez ere erditu aurretik. Pilulak eta supositorioak bakarrik agindu zituen. Urtebete geroago, birusa analisian zegoen oraindik, baina bi urte geroago ez zegoen jada, eta umetoki-lepokoa normala zen. Baina 30etik aurrera, bigarren medikuak esan zidanez, gorputza ez da bere kabuz sendatzen».

















